Link zum Originaltext: https://bjsm.bmj.com/content/53/20/1314
Von Daniel J. Friedman (Twitter @ddfriedman) und Karim M. Khan
(Teil 1 von3)
Brauche ich diese Untersuchung, diese Behandlung, dieses Verfahren wirklich? Was für Nachteile gibt es? Was passiert, wenn ich nichts mache? Gibt es einfachere, sicherere Optionen?
Diese vier Fragen, vorgestellt von Choosing Wisely Canada, spielten 2018 im Rahmen zweier Symposien, Too Much Medicine in Helsinki (Abb. 1), und der 6. jährlichen Annual Preventing Overdiagnosis Konferenz in Kopenhagen eine wichtige Rolle. Über 600 der weltweit führenden Forscher und Denker im Bereich der Vermeidung von Überdiagnosen sind im August für zwei Wochen zusammengekommen. Dabei ging es darum, die Probleme herauszuarbeiten die durch medizinischen Übereifer verursacht werden und gleichzeitig evidenzgestützte Praktiken zu definieren die in der Lage sind, Schäden einzudämmen, die durch ein Zuviel an Medizin verursacht werden.

Die Highlights des Too Much Medicine Symposiums können auf Twitter @toomuchmed nachgelesen werden.
Ziel dieses Bildungsberichts ist es, den interessierten Leser von sport- und bewegungsmedizinischen Inhalten zu diesem Thema auf dem Laufenden zu halten.
Zu vielen Menschen widerfährt eine Überdiagnose, die ihrerseits zu überflüssigen Behandlungen und der Verschwendung von Ressourcen führt. Diese wiederum könnten besser für präventive Massnahmen oder die Behandlung “echter” Krankheiten ausgegeben werden1.
Während die Diskussion über eine entsprechende Definition noch andauert, geht es bei dem Begriff “Überdiagnose”, eng umrissen, um Abweichungen, Anomalien, Risikofaktoren und Pathologien, die niemals zu Symptomen oder gar einem vorzeitigen Tod führen würden2. Sie bezieht sich auf Probleme der Übermedikalisierung und dem Feilbieten von Krankheiten, deren Konsequenz von einem der Hauptredner als “Tsunami der Überbehandlung” bezeichnet wurde.
Es verwundert daher nicht, dass geschätzt ein Fünftel der Gesamtausgaben in Gesundheitssystemen der Industrieländer verschwendet werden, nämlich rund 1.1 Billiarden Euro. Dies entspricht dem fünffachen jährlichen Budgets des britischen National Health Service3.
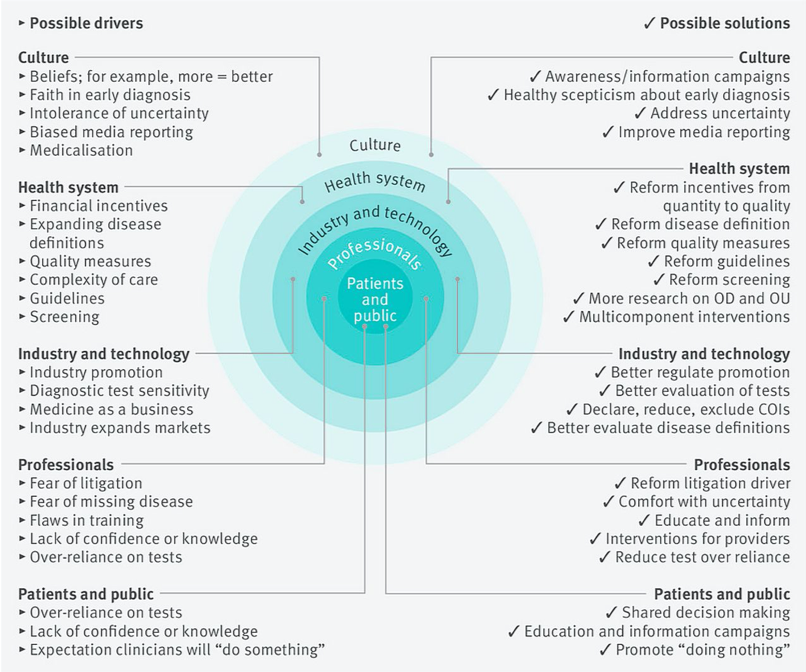
Wie in einer Übersichtsarbeit des BMJ4 aufgedeckt (Abb. 2), treibt eine Vielzahl von Faktoren Überdiagnosen voran und verursacht Schäden. Zu diesen Faktoren gehören kulturbedingte Ansichten wie “viel hilft viel”, finanzielle Anreize, erweiterte Krankheitsdefinitionen, sowie das Herabsetzen von Behandlungsschwellen. Die Herausforderung für Ärzte hat immer darin bestanden – und wird wohl auch dauerhaft darin bestehen – auf hippokratischer Basis zwischen Förderung des Wohlergehens und dem Abwenden von Schaden abzuwiegen. Durch den unterschwellige Einfluss von Branchen wie der Pharmaindustrie, Teilen der Medienwelt die mehr an Schlagzeilen und weniger an echtem Journalismus interessiert sind und medizinischen Fachjournalen die eher der eigenen Fachrichtung als dem öffentlichen Interesse dienen, verursacht jedoch eine gewaltige Schieflage. In dem Versuch, die Diskussionen der jüngsten Konferenzen zusammenzufassen, sind uns drei spezielle Probleme aufgefallen: (1) Interessenbindungen haben zu häufig die besten Interessen der Patienten ersetzt. (2) Ärzte werden durch fehlerhafte Richtlinien nicht korrekt informiert. (3) Fehlende systemische Transparenz (in Bezug auf finanzielle Förderung, Einflüsse und Ergebnisse) bedeutet für Ärzte eine starke Einschränkung beim Anbieten der bestmöglichen Qualität in der Patientenversorgung. Dies verdirbt, ob beabsichtigt oder nicht, den Informationsfluss in multiplen Bereichen des Gesundheitswesens.
Wir stellen hier drei Themenfelder der Konferenzen vor. Das BJSM hat hierzu bereits entsprechende Fachaufsätze veröffentlicht5-10.
- Du bist krank, Du weisst es nur noch nicht
“Was bedeutet Krankheit” mag wie eine grundlegende Frage erscheinen, um die es vielleicht schon am ersten Tag des Medizinstudiums geht. Krankheit und deren Abwesenheit zu definieren führt jedoch auf schlüpfriges Terrain und die Katze beisst sich in den Schwanz (Abb. 3). Die Weltgesundheitsorganisation WHO definiert Gesundheit als “Zustand vollkommenen körperlichen, geistigen und sozialen Wohlbefindens und nicht allein das Fehlen von Krankheit und Gebrechen”11 und ignoriert dabei dass unsere Wahrnehmung von Gesundheit und Krankheit kontextabhängig ist und sich über die Zeit hinweg ändert. Wer von uns war zu einem Zeitpunkt seines Lebens jemals “vollständig” gesund?
Krankheit kann “Eine Kombination aus Anzeichen und Symptomen” bedeuten, aber auch “mit gestörter Funktion oder Struktur einhergehende Phänomene, oder Erkrankungen die mit einer spezifischen Ursache assoziiert sind”. Es existieren jedoch keine allgemein akzeptierten Kriterien zur Definiton des Begriffs “Krankheit” (12). Wie wollen wir daher “echte” Krankheiten von menschlichen Verhaltensweisen oder Erfahrungen unterscheiden die wir willkürlich als “unnormal” oder unangenehm betrachten? Das ist nicht möglich.

Betrachten wir den unteren Rückenschmerz, den weltweit häufigsten Grund für körperliche Einschränkungen und jährlich verantwortlich für 83 Millionen Lebensjahre mit Beeinträchtigung13. Über 80% von uns werden im Laufe des Lebens mindestens eine Episode von Kreuzschmerzen durchmachen14. Aber sind Rückenschmerzen eine Krankheit oder in Wirklichkeit ein Symptom? Unterer Rückenschmerz kann ein Anzeichen für ernsthafte Pathologien wie bösartige Erkrankungen oder Infektionen, aber für die meisten von uns stellen sie ein harmloses Problem ohne spezielle Ursache dar. Über 90% derer die an Rückenschmerzen leiden erholen sich innerhalb weniger Monate15, die meisten die ihren Arzt oder Physiotherapeuten konsultieren ziehen keinen klinischen Nutzen aus einem Diagnoseetikett. Wer ein solches “Etikett” erhält, wird sich mit einer grösseren Wahrscheinlichkeit krank fühlen und kostspielige invasive Behandlungen (z.B. Wirbelsäulenimplantate) von zweifelhaftem Wert über sich ergehen lassen (Abb. 4). Fehlinformationen, Medikamentenmissbrauch, die Betonung von Schmerz statt Funktion und blindes Vertrauen in bildgebende Verfahren sowie die Überweisung zu Spezialisten sind allesamt Faktoren, die zu Überdiagnose und Überbehandlung von Rückenschmerzen beitragen16.

Wodurch wird die zunehmende Prävalenz von unterem Rückenschmerz begünstigt?
***
Danksagungen:
Die Autoren bedanken sich bei Dr. Ray Moynihan für seine Kommentare zum Manuskriptentwurf.
Der englischsprachige Originaltext ist zu finden unter
https://bjsm.bmj.com/content/53/20/1314
Übersetzt aus dem Englischen von:
Isabel Schneider
M.A. Englisch als Fremdsprache
MA Sportwissenschaft
Dozent an der DHGS Deutsche Hochschule für Gesundheit und Sport GmbH
Isabel.Schneider@dhgs-hochschule.de
Physio-Motion – Beratung und Dienstleistungen rund um Sport, Bewegung und Gesundheit
Literatur
- Moynihan R, Doust J, Henry D. Preventing overdiagnosis: how to stop harming the healthy. BMJ. 2012;344.
- Brodersen J. Overdiagnosis: An Unrecognised and Growing Worldwide Problem in Healthcare. SJPH. 2017;56(3):147-9.
- Chalkidou K, Appleby J. Eliminating waste in healthcare spending. BMJ. 2017;356.
- Pathirana T, Clark J, Moynihan R. Mapping the drivers of overdiagnosis to potential solutions. BMJ. 2017;358.
- O’Keeffe M, George SZ, O’Sullivan PB et al. Psychosocial factors in low back pain: letting go of our misconceptions can help management. Br J Sports Med. 2018.
- O’Sullivan K, Darlow B, O’Sullivan P et al. Imaging for hip-related groin pain: don’t be hip-notised by the findings. Br J Sports Med. 2018;52(9):551-2.
- Malhotra A, Maughan D, Ansell J et al. Choosing Wisely in the UK: reducing the harms of too much medicine. Br J Sports Med. 2016;50(13):826-8.
- O’Sullivan K, Grunau GL, Forster BB et al. I know what the imaging guidelines say, but…. Br J Sports Med. 2017.
- Darlow B, Forster BB, O’Sullivan K et al. It is time to stop causing harm with inappropriate imaging for low back pain. Br J Sports Med. 2017;51(5):414-5.
- Järvinen TLN. Labelling people as ‘High Risk’: A tyranny of eminence? Br J Sports Med. 2016;50(2):77-8.
- Grad FP. The Preamble of the Constitution of the World Health Organization. Bulletin of the World Health Organization. 2002;80(12):981-4.
- Campbell EJM, Scadding JG, Roberts RS. The concept of disease. BMJ. 1979;2(6193):757-62.
- Murray CJ, Vos T, Lozano R et al. Disability-adjusted life years (DALYs) for 291 diseases and injuries in 21 regions, 1990-2010: a systematic analysis for the Global Burden of Disease Study 2010. Lancet. 2012;380(9859):2197-223.
- Rubin DI. Epidemiology and risk factors for spine pain. Neurol Clin. 2007;25(2):353-71.
- Carey TS, Garrett J, Jackman A et al. The outcomes and costs of care for acute low back pain among patients seen by primary care practitioners, chiropractors, and orthopedic surgeons. The North Carolina Back Pain Project. N Engl J Med. 1995;333(14):913-7.
- Hrudey WP. Overdiagnosis and overtreatment of low back pain: Long-term effects. JOR. 1991;1(4):303-12.